第72回日本産科婦人科学会学術講演会ランチョンセミナー
婦人科腫瘍治療へ腹水濾過濃縮再静注法(CART)を使いこなす
座 長
鈴木 直 先生
聖マリアンナ医科大学 産婦人科学
演 者
安部 正和 先生
静岡県立静岡がんセンター 婦人科
悪性腹水と腹水穿刺排液、CARTについて
がん性腹膜炎になると
がん性腹膜炎による腹水貯留では、血管内皮増殖因子(VEGF)により腹膜血管新生や血管透過性亢進を来たし、滲出性の因子が主になります。患者の苦痛を軽減するために穿刺排液を行うと、一時的に症状が緩和される一方で、低アルブミン血症による血漿膠質浸透圧低下が進行し、次第に漏出性因子も加わることで腹水の再貯留を促進し、悪循環に陥ります。その結果、低栄養、血管内脱水、浮腫の増悪、胸腹水貯留によるパフォーマンスステータス(PS)の低下などにより、患者の状態は次第に悪化します。
腹水穿刺排液速度
当院では、患者の状態にもよりますが、1,000mL/30分を目安に排液し、排液時に輸液やアルブミンは使用しません。この方法により、腹水穿刺排液による重篤な合併症は過去10年間発生していません。
腹水穿刺排液量
我々は、手術時に悪性腹水を大量に排液した症例において、低アルブミン血症による術後の乏尿、血圧低下、浮腫、血管内脱水による腎前性腎機能低下などを来たし、術後管理が難しくなることを経験しています。悪性腹水の排液に際して、適切な腹水穿刺排液量についての明白なエビデンスはありません。これまでの報告から、輸液やアルブミン製剤を使用しなくても3,000〜5,000mLくらいの排液は安全と考えられています。
静岡がんセンター 婦人科の場合
- 腹水穿刺排液速度
1,000mL/30分の速度で2,000〜4,000mL排液
輸液、アルブミン補充はしない
- 腹水穿刺排液量
2,000~4,000mL
腹水穿刺排液量についての議論
腹水全排液推奨派
- ほどほどに排液するのが良いという医師が多いが、そんなエビデンスはない。全排液した方が患者さんが楽になる。
外科系医師の反論
(手術中は全排液)
- 大量穿刺排液は低血圧、乏尿、腎機能悪化、浮腫の増悪、胸水貯留など術後管理に難渋し、リスクがあるのは明らか。
- 穿刺排液直後の患者さんの感想だけで評価するのは不適切。
3,000〜5,000mLの腹水穿刺排液は通常臨床で広く行われている。
5,000mL以下の腹水穿刺排液は安全。輸液は必須ではない。
(Stephenson J. JPSM 2002)
CART市販後調査 : CARTの腹水穿刺排液量 3,800±1,700mL
(Hanafusa N. PLoS One 2017)
適切な腹水穿刺排液速度・排液量のエビデンスは乏しい
アルブミン製剤の補充とCARTの有用性
悪性腹水の穿刺排液に際してアルブミン製剤を補充することについてはシステマティックレビューでは否定され、医療費の無駄とする論文もあります1)。 一方、採取した患者のアルブミンを患者に戻す腹水濾過濃縮再静注法(CART)では、医療費の無駄はなく、回収したアルブミンを利用できるので、全排液した場合でも安全に管理できる可能性があります。
CARTの有用性
血液製剤ではなく自分のアルブミンなら
- 血液製剤の無駄使いにはならない
- 全(または大量)排液しても安全に管理できる可能性がある
大量腹水患者の周術期管理の問題点
診断から手術までの待機期間に何度も腹水穿刺排液を行うと、徐々に低タンパクや浮腫が進行し、初回治療に悪影響を及ぼします。さらに、手術による腹水全排液と手術侵襲により患者の予備力が低下します(術後乏尿、血圧低下、浮腫、胸水貯留(低酸素)、腸管麻痺等)。化学療法が必須である進行卵巣がんでは、術後のコンディションが万全ではない中、化学療法を開始することになります。当院では、大量腹水患者の術後には、採血で総タンパク(TP)、アルブミン(Alb)値を確認し、患者の状態や血液データを元に、必要に応じてアルブミン製剤を1日2バイアルを術後1〜3日間投与しています。また、腎血流を確保する目的でドーパミン3γを併用しています。
尿量確保、呼吸・循環不全予防のために
- ①アルブミン製剤投与:
- 術中 2〜4バイアル
術後 2バイアル/日(保険で1日2バイアルまで)
必要に応じて1〜3日
- ②ドーパミン持続静注:
- 腎血流確保の目的で、3γ持続静注
輸液を入れるだけだと3rd spaceに水がたまる(浮腫、胸水、肺水腫)。
- フロセミドによる強制利尿:
- 術後乏尿期で反応しにくい、血管内脱水の助長、腎機能障害。
周術期CARTへの期待
CARTには、比較的短期間の周術期治療の一環として以下のような効果が期待できます。
- タンパク質、アルブミンの維持による血漿浸透圧の上昇
- 循環血液量の増加、尿量確保、腎機能の維持
- 浮腫、胸腹水の軽減
- 栄養状態の改善、早期離床の促進、合併症の軽減
- アルブミン製剤やドーパミンの節約
- 卵巣がん手術におけるCARTの実施
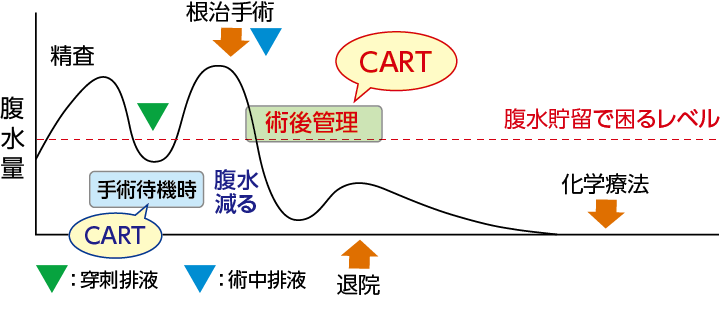
①PDS(primary debulking surgery)の場合:
術中にCARTを実施し、術後濃縮後腹水を戻します。Optimal surgeryでは術後の腹水再貯留は少ないので、CARTによる術後合併症軽減、回復促進が期待され、良い状態で退院や初回化学療法を目指すことが可能です。
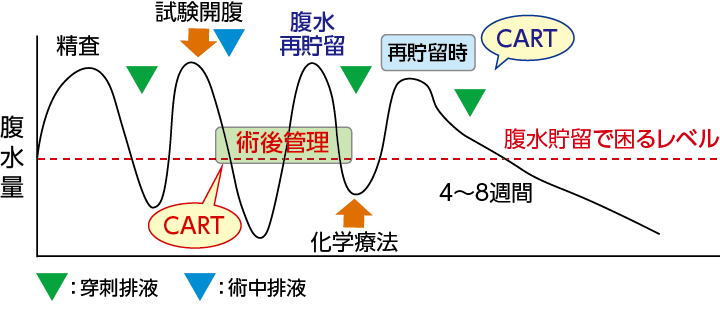
②Optimal surgeryが不可能な試験開腹の場合:
生検結果が出る前に再度腹水穿刺排液が必要になるケースもあります。このような症例では術後の尿量減少、腎機能低下、低栄養、PS低下などにより、化学療法開始時に有害事象が発現したり、化学療法において投与量の減量を余儀なくされることがあります。試験開腹時にCARTを実施することで、患者のコンディションを維持しながら化学療法を開始することが可能になります。
なお、CARTは2週間の間隔で算定可能ですので、手術待機期間や再貯留時に追加できます。
① PDSの場合:
術後合併症なく予定通り退院→予定通り化学療法を開始したい
② Optimal surgeryが不可能な試験開腹の場合
→化学療法→IDS
試験開腹後1週間以内に化学療法を開始したい
- CARTを実施すべきであったと考える2症例
症例 ①
審査腹腔鏡で診断確定後、
化学療法を行いIDS(interval debulking surgery)を行った典型的な症例
68歳、腹膜がん3C期
腹腔鏡下に組織生検→化学療法→奏効後に根治手術
手術までの腹水穿刺排液および手術時の穿刺排液によりAlb値が低下したため、手術当日から術後2日目までアルブミン製剤とドーパミンを投与しました。低アルブミン血症のまま術後8日目に化学療法を開始し、2サイクル目までの間に腹水穿刺排液を1回行いました。この患者では、3回の腹水穿刺排液の代わりに、CARTを実施すべきであったと考えられます。
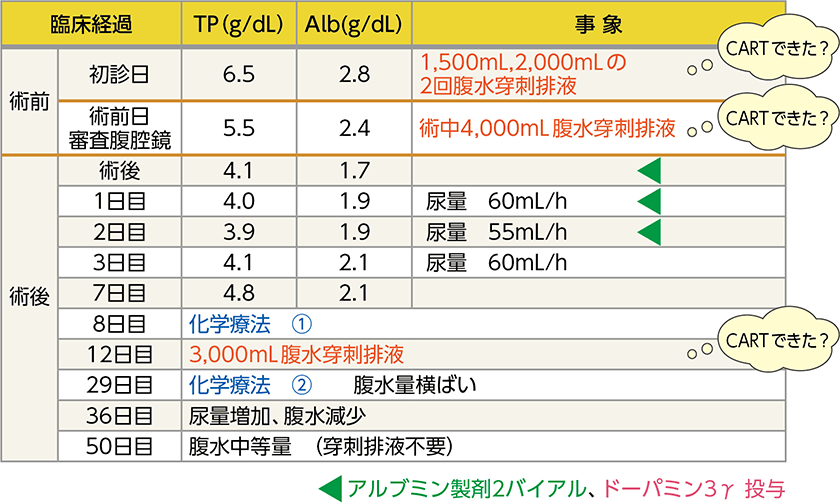
症例 ②
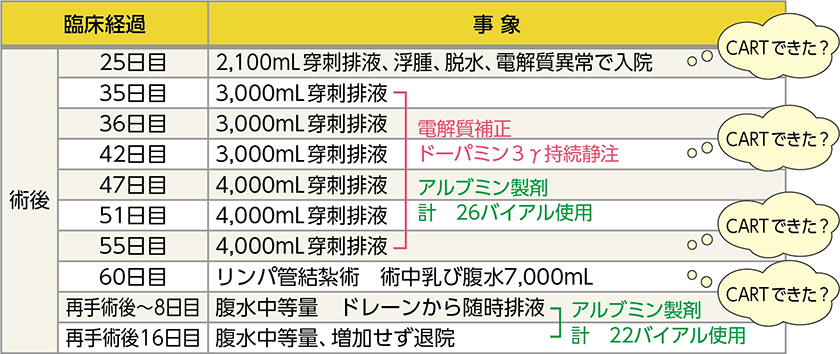
傍大動脈リンパ節郭清まで行った子宮体がん根治術後の難治性乳糜腹水の症例
子宮体がん根治手術後の大量術後乳糜腹水
子宮、卵巣、骨盤〜傍大動脈リンパ節郭清
乳糜腹水が止まらなかったため、最終的には開腹でリンパ管を結紮し、アルブミン製剤48バイアルを投与しましたが、この期間中、保険診療内で4回のCARTの実施が可能であったと考えられます。
当院で周術期CARTを実施した3症例
症例 ③
74歳 卵巣がん3C期、PDS施行症例:
術中に腹水を採取、術後ICUでCART後の濾過濃縮後腹水を再静注
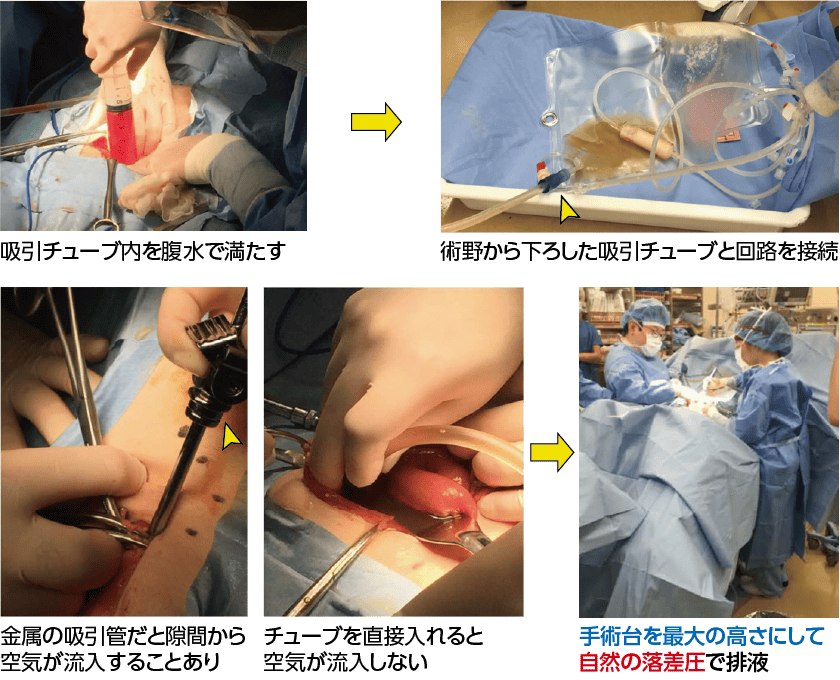
まず、腹水をシリンジで採取し、その腹水で吸引チューブ内を満たします。腹水の代わりに生理食塩液でチューブ内を満たしておくのも良いでしょう。腹水を満たしたチューブを術野外に下ろし、清潔操作で採取回路に接続します。その後、手術台を最大の高さまで上げ、自然の落差圧で排液を行います。最近は、チューブと原腹水貯留バッグを2セット使って腹水を採取しています。2セット使うことにより、腹水採取時間を短縮することができます。なお、金属の吸引管を使用すると隙間から空気が流入し、排液スピードが遅くなることがあります。隙間のないプラスチック製の吸引器を使ったり、チューブそのものを腹水に入れることでこの問題は解決できます。
自然落差圧ではなく、術野の三方活栓からポンピングして採取することも可能です。この症例では接続準備に慣れていなかったため、3,800mLの排液に25分要してしまいましたが、操作に慣れると短時間で採取できると思います。
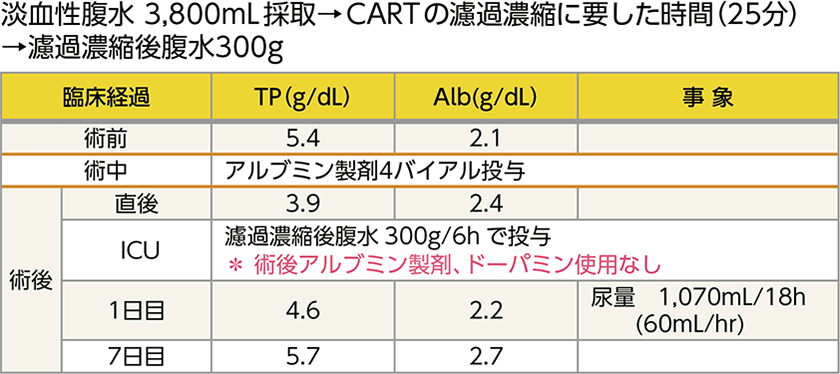
術後経過
原腹水3,800mLを採取し、濾過濃縮後腹水300gを術後ICUで戻しました。高濃度のタンパクを含むため、再静注の際は輸液セットを使用しました。なお、濾過濃縮後腹水は100〜150mL/hの速度で戻すことが推奨されていますが、術後の輸液と併用したため50mL/hの速度で戻しました。バイタル、尿量も安定し、アルブミン製剤やドーパミンを使用せずに術後管理できました。退院前には術前よりTP、Alb値も改善し、術後8日目に退院となりました。
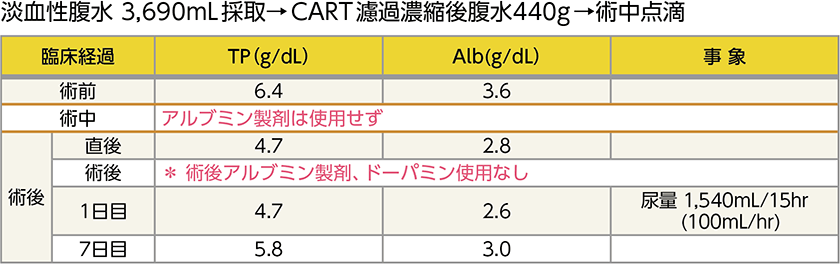
症例 ④
56歳 腹膜がん3C期 審査腹腔鏡施行症例:
術中に腹水を採取、術後ICUでCART後の濾過濃縮後腹水を再静注
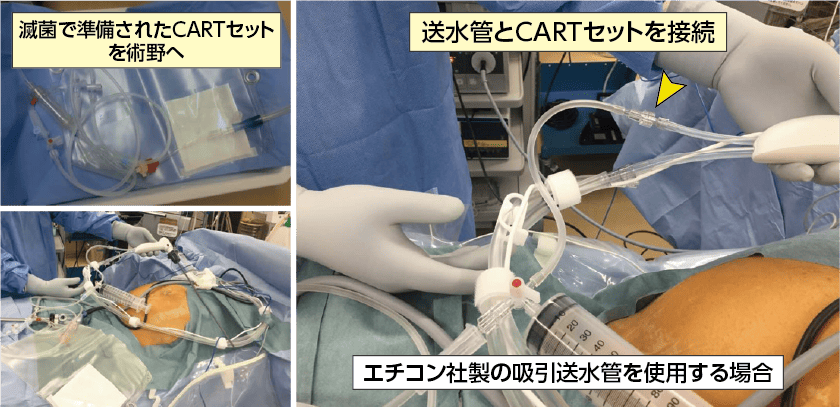
審査腹腔鏡で生検のみを行った症例です。エチコン社の吸引送水管を用いた方法です。
滅菌で準備されたCARTの腹水採取セットを術野に出します。セットは吸引側ではなく、送水側の管と接続します。
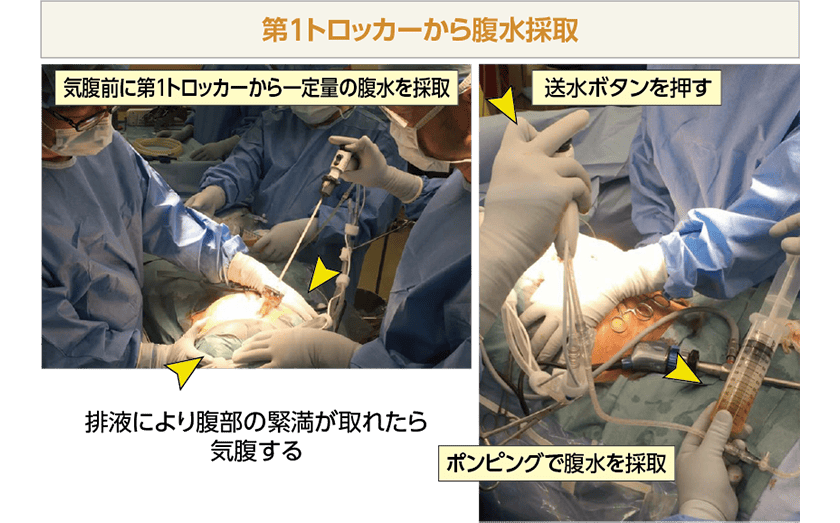
腹水で腹部が緊満している症例では、十分に気腹するため第1トロッカーから一定量の腹水を採取します。吸引送水管の先端はトロッカー内に置きます。術者がボタンを押し、助手がシリンジでポンピングしながら吸引します。助手が患者の腹部を圧迫し、腹水がトロッカーから溢れる寸前くらいの状態にすると採取が容易です。
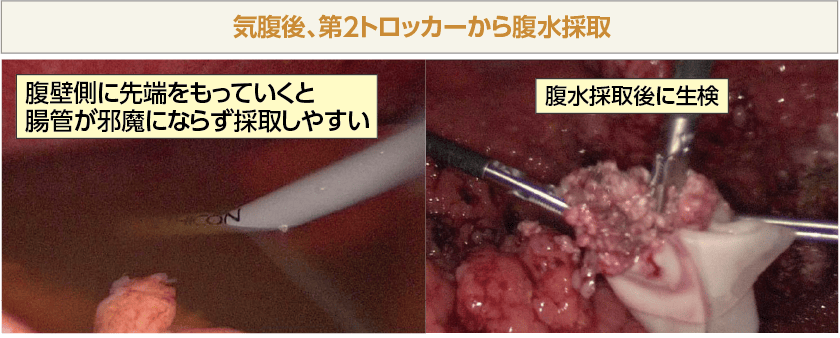
気腹後は第2トロッカーから腹水を吸引します。腸管が近いと吸引圧で先端に腸管が張り付きやすくなるので腹壁側に吸引送水管の先端をもっていくと腸管が邪魔にならず採取が容易です。
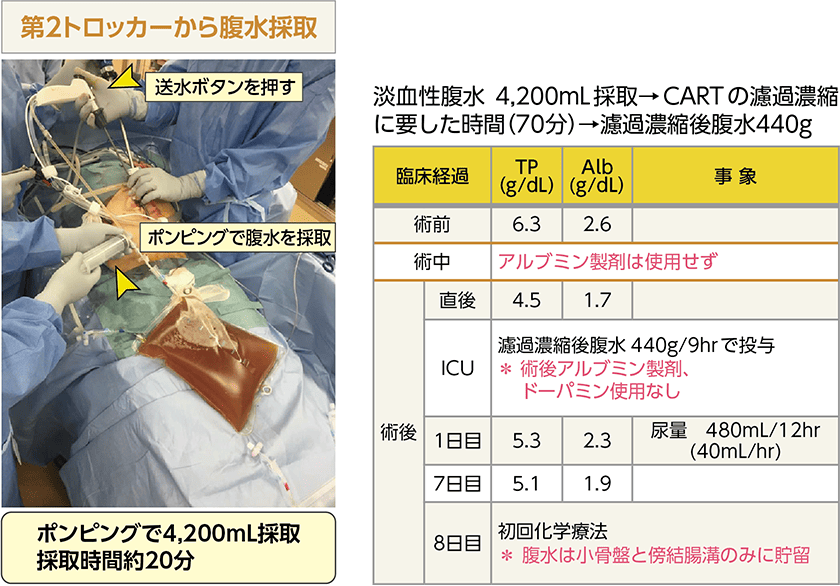
術者が吸引送水管の送水ボタンを押し、助手がポンピングを行い腹水を採取しました。この症例ではシリンジによる用手吸引で4,200mLの腹水を約20分かけて採取しました。
術後経過
4,200mLの原腹水から70分で440gの濾過濃縮後腹水を得ました。生検のみ行った症例なので、術後経過や術後データは先ほどの症例ほど良くはありませんが、術後はアルブミン製剤やドーパミンを使用する必要はなく、CARTによる濾過濃縮後腹水のみで管理可能でした。もちろん、必要に応じてアルブミン製剤を追加することも可能です。術後7日目のデータは、術前データよりも良い結果で、術後に腹水穿刺排液をすることなく、術後8日目に初回化学療法を開始できました。
症例 ⑤
26歳 卵巣境界悪性腫瘍3C期、
午前 :術直前に腹水を採取、
午後: 術中にCART後の濾過濃縮後腹水を再静注
午前中、術前に病棟で腹水を採取し、午後、濾過濃縮後腹水を術中に点滴した症例です。術中、術後ともにアルブミン製剤やドーパミンを全く使用せずに管理できました。午後から手術の症例ではこのような管理も可能です。
特に試験開腹ではなくoptimal surgeryができる症例には良い方法だと思います。
まとめ
悪性腹水に対するCARTの長期的効果はまだ不明であるが、短期的効果は実証されている。
周術期管理に重要な因子である循環血漿量、尿量、血圧、腎機能、総タンパク、アルブミンを維持、改善できます。
大量腹水患者の手術では積極的にCARTを利用しても良いであろう。
大量腹水患者への周術期にCARTを利用することは患者にとって負担にはなりません。PDSや審査腹腔鏡、初診時から手術までの間にも利用可能です。アルブミン製剤やドーパミンは必要時に併用できます。
今後の期待:より簡便な方法
自動吸引器と滅菌で接続可能な腹水採取方法や数日間の保存方法など、簡便性や利便性の高い方法が開発されることを期待しています。
今後の課題:周術期CART、緩和CARTともに質の高いエビデンスの構築が必要
症例を積み重ね、質の高いエビデンス構築のために、良質な前向き研究、ランダム化比較試験が計画されることを、自らも含め今後の課題としていきたいと考えています。
参考文献
1)Becker G et al. EJC 2006; 42(5): 589-597.